Eine Diagnosis Related Group (DRG) ist eine diagnosebezogene Fallgruppierung, die Patientenfälle mit ähnlichen Kosten zusammenfasst. Eine G-DRG wird auch als Fallpauschale bezeichnet. Im Jahr 2025 stehen insgesamt 1.295 DRGs für stationäre Krankenhausleistungen zur Verfügung. Hierin enthalten sind Pauschalen für die Hauptabteilung, Belegabteilung sowie für teilstationäre Fälle.
Inhaltsverzeichnis
Zuordnung zu einer DRG
In Deutschland werden jährlich rund 19 Mio. Patientenfälle (nach Pandemie) stationär in Krankenhäusern behandelt, die über das aG-DRG System abrechnen (Stand 2023 für 2025: 1.392 DRG-Krankenhäuser). Alle diese Fälle werden medizinisch und ökonomisch sinnvollen Fallgruppen (DRG) zugeteilt. Um eine Zuordnung in eine der 1.295 DRGs vornehmen zu können, sind verschiedene fallabhängige Angaben in eine Groupersoftware einzugeben.
Diese sind u.a. die
- Hauptdiagnose (Diejenige, welche als die hauptsächlich für die stationäre Aufnahme identifiziert wurde – kann sich im Verlauf ändern, z.B. aufgrund von Laborergebnissen)
- Nebendiagnosen (alle im Behandlungsverlauf aufgetretenen Begleiterkrankungen, welche nachweislich einen Aufwand verursacht haben),
- Operationen und Prozeduren (alle während des stationären Aufenthaltes durchgeführten operativen und nicht operativen Prozeduren)
sowie, Patientenalter, ggf. Beatmungsstunden, Aufnahmegewicht, Geschlecht, Entlassungsgrund etc.
Die Verschlüsselungen der Hauptdiagnose und der Nebendiagnosen erfolgt über International Classification of Diseases (ICD-10-GM) Codes, während die Schlüssel für Operationen und Prozeduren im OPS Katalog zu finden sind. Nach Eingabe der Informationen gelangt die Groupersoftware immer zu einer Fallpauschale (DRG).
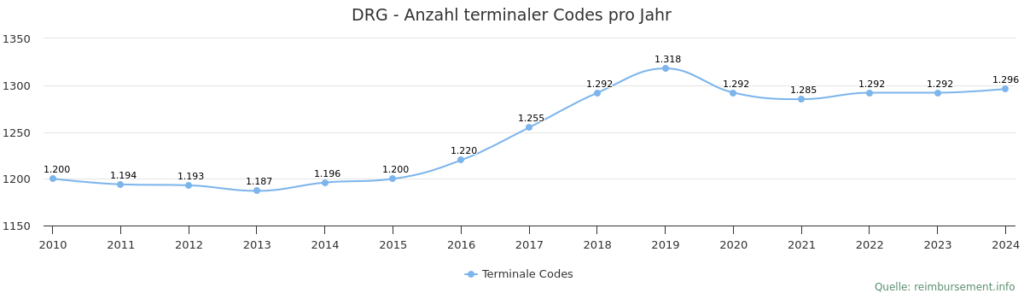
Die Anzahl der aG-DRG (Fallpauschalen) pro Jahr
Aufbau einer Fallpauschale
Jede Fallpauschale wird in einem alphanummerischen Code angegeben und trägt immer vier Stellen. Die ersten drei Stellen der DRG bezeichnet man als Basis-DRG, welche neben der Organzuordnung (Major Diagnostic Category – MDC) auch Rückschlüsse auf die Partition, also auf die Art der Behandlung gibt. Die vierte und letzte Stelle gibt den Ressourcenverbrauch an. Faktoren für den Ressourcenverbrauch sind Patient Clinical Complexity Level (PCCL), Alter, Verweildauer, Beatmung, Entlassungsgrund, Hauptdiagnose, Nebendiagnose oder die Prozedur. Hier gilt in der Regel: Umso näher die Angabe des Buchstaben in Richtung „A“ geht, desto höher ist die Rückvergütung innerhalb dieser Basis-DRG Zuordnung. Eine Ausnahme bildet z. B. die Basis DRG B69.
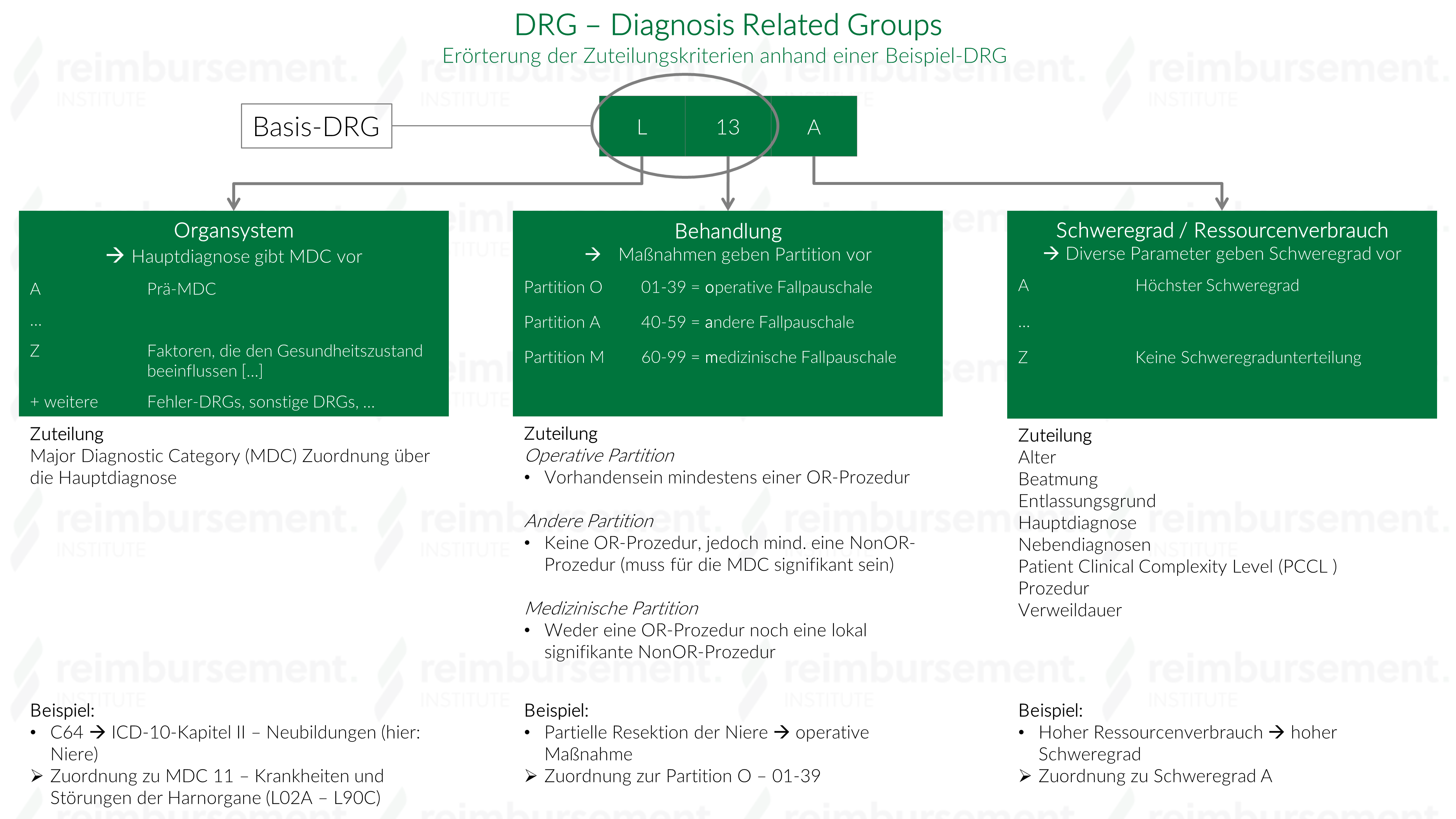
Der Aufbau einer DRG mit Abgrenzung der Basis-DRG sowie Zuteilungskriterien der einzelnen Stellen der DRG
Alle Detailinformationen einer seit 2020 als „aG-DRG“ bezeichneten Fallpauschale, werden im Fallpauschalen-Katalog niedergeschrieben. Das „a“ steht hierbei für „ausgegliedert“, da die Fallpauschale seit 2020 die Pflege am Bett nicht mehr vergütet. Im Fallpauschalen-Katalog wird je DRG auch die Bewertungsrelation (auch als Relativgewicht bezeichnet) ausgegeben. Die Bewertungsrelation ist ein Punktwert, der sich aus den retrospektiven Kosten zu Erbringung der Patientenfälle dieser DRG berechnet. Seit der Ausgliederung der Pflegepersonalkosten trägt jede Fallpauschale nun zwei Bewertungsrelationen. Eine für die aG-DRG-Erlösberechnung und eine zur Berechnung des Pflegeentgeltes (Pflegeerlös).
Vom Patienten zur DRG
Sie möchten mehr wissen?
Das am 28. Juli 2021 veröffentlichte Buch „Das aG-DRG System – komplex, logisch… und fair?“ beschäftigt sich eingehend mit der Herkunft, der Datengrundlage zur Berechnung, des Weiterentwicklungsprozesses und somit mit der Finanzierung deutscher Krankenhausleistungen über Fallpauschalen.
Weitere, relevante Informationen:
- aG-DRG-System
- Aufnahmegewicht
- BBFW – Bundesbasisfallwert
- Basis-DRG
- Beatmungsdauer
- Behandlungsfall
- Belegabteilung
- BWR – Bewertungsrelation
- DRG Abschläge
- DRG Erlös
- DRG Grouper
- DRG Zuschläge
- Entlassungsgrund/Verlegungsgrund
- Fallpauschale
- Fallpauschalen-Katalog
- G-DRG System
- Hauptdiagnose
- InEK – Institut für das Entgeltsystem im Krankenhaus
- ICD-10-GM
- Krankenhaus
- LBFW – Landesbasisfallwert
- Median-Fallzahl
- Nebendiagnose
- OPS – Operationen- und Prozedurenschlüssel
- Partition
- Patientenalter
- Pflegeentgelt
- Relativgewicht
- Ressourcenverbrauch
- Verweildauer
- Stationär, teilstationär oder ambulant



